Анця васкуліти Васкуліт АНЦА: різновиди, симптоматика та лікування Серед усіх різновидів васкулітів найнебезпечнішими вважаються АНЦА-асоційовані васкуліти (ААВ). Такі системні…
Анця васкуліти
Серед усіх різновидів васкулітів найнебезпечнішими вважаються АНЦА-асоційовані васкуліти (ААВ). Такі системні патології характеризуються наявністю у крові пацієнта антинейтрофільних цитоплазматичних антитіл (АНЦА).
Під час розвитку патологій страждають переважно дрібні кровоносні судини. Але це не означає, що хворобу можна не сприймати серйозно. Підступний асоційований васкуліт АНЦА своєю миттєвою стрімкою течією.
Тобто постраждалі органи критично недоотримують харчування, а в результаті розвиваються необоротні некротичні процеси. Код патології по МКЛ — М 31.3 та М 31.8. Як виявляється АНЦА васкуліт і як його лікують, розбираємо нижче.
Підвиди АНЦА васкулітів
До васкулітів АНЦА в медицині відносять кілька різновидів васкулітів. Кожен із них вражає певні органи і дуже небезпечний організму людини. Виділяють такі різновиди ААВ: Гранулематоз Вегенера. У цьому випадку страждають респіраторні шляхи: слизові оболонки органів слуху, зору та дихання. У деяких випадках уражаються навіть легені. Хвороба розвивається дуже швидко. Якщо не вжити заходів, летальний кінець настає вже протягом перших 6-12 місяців від початку патології. Гранулематоз Вегенера буває генералізованим та локальним. У деяких випадках медики вважають ці види стадіями хвороби. У результаті гранулематозу Вегенера на слизових пацієнта утворюються своєрідні нарости на кшталт поліпів. З перебігом хвороби вони розпадаються, утворюючи рани, що кровоточать. Саме тому у пацієнта іноді виявляють легеневу або іншу кровотечу. У деяких випадках у пацієнтів страждають нирки. Поразка сечовивідних органів призводить до розвитку швидкопрогресуючого гломерулонефриту. Нирки некротизуються максимально швидко.
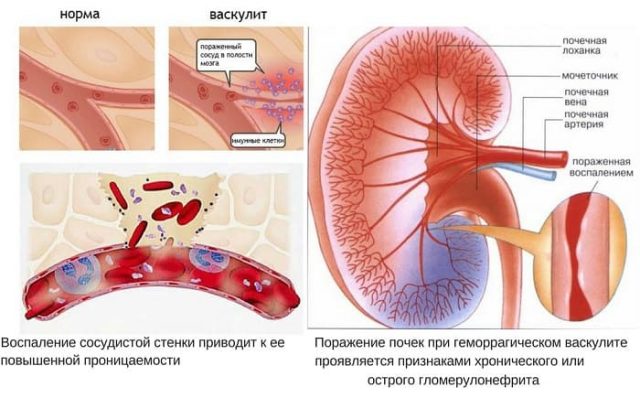
- Мікроскопічний поліангіїт (МПА). Страждають дрібні та рідше середні кровоносні судини внутрішніх органів. В основному уражаються нирки, легені, шлунково-кишковий тракт. У ході прогресування хвороби виникають внутрішні кровотечі у легенях, нирках, органах шлунково-кишкового тракту. Іноді відзначаються неврологічні симптоми захворювання як мононевриту. Серце при МПА страждає рідше.
- Еозинофільний гранулематозний поліартеріїт (ЕГПА). Хворобу ще називають синдромом Чердж-Стросс. У ході такого різновиду АНЦА-васкуліту страждають на респіраторні органи. Гранулеми на слизовій оболонці мають виражену еозинофільну інфільтрацію. Тобто на слизовій оболонці утворюються ущільнення та нарости з підвиду лейкоцитів — еозинофілів. Всі види ААВ є серйозною проблемою для сучасної медицини, оскільки на початкових етапах захворювання практично ніяк не виявляється. Пізніше, при явних ознаках та симптомах, хвороба схожа з багатьма патологіями, що ускладнює проведення диференціальної діагностики. Поки втрачається дорогоцінний час на постановку діагнозу, пацієнт як мінімум перетворюється на інваліда. У гіршому випадку настає летальний кінець.
Механізм розвитку патології
Всі ААВ відбуваються на тлі аутоімунних процесів в організмі. З невиявлених причин організм пацієнта починає виробляти аутоантитіла до клітин кровоносних судин. В результаті розвивається запалення стінок судинного русла. Просвіт судин сильно звужується, що перешкоджає нормальному живленню органів-мішеней. Від цього виникає ішемія тканин, які живляться даними судинами. На тлі ішемії у пацієнта починається некроз тканин і, як наслідок, повна відмова органу.
Вчені виділяють кілька форм розвитку ААВ:
- Обмежена. Характеризується поразкою виключно верхніх дихальних шляхів. Генералізована рання. Уражаються лише судини без ознак порушення роботи внутрішніх органів.
- Генералізована активна. Явно виявляються збої у роботі внутрішніх органів.
- Тяжка. В наявності важка декомпенсована недостатність внутрішніх органів на тлі васкуліту АНЦА.
- Рефрактерна. Вважається остаточною, оскільки домогтися ремісії при ній вже не вдається навіть на тлі грамотного та своєчасного лікування. Класифікація ААВ клінічна картина при різних його видах гетерогенна, тобто різноманітна. Виглядає симптоматика так: ГВ (гранулематоз Вегенера). Початок патології характеризується проявом загальної слабкості та втратою апетиту. Пізніше приєднуються підвищена температура тіла, міалгія та слабкість суглобів (артралгія). Далі симптоматика залежить від постраждалого органу-мішені. Якщо це очі, то страждають райдужка та білкова оболонка. Якщо це дихальні шляхи, то спочатку проявляється стійкий нежить із гнійними виділеннями. Не виключена перфорація носової перегородки. Можуть з’явитися кровохаркання, виразковий стоматит, гнійні виділення із вух на кшталт отиту. При ураженні легень у пацієнта відзначаються задишка, плеврит та ін. Якщо ж мішенню ГВ стали нирки, то у пацієнта в сечі явно видно кров, відзначено високу концентрацію білка і при цьому аналіз на гемоглобін негативний. Тобто його рівень критично знижений.
- Мікроскопічний поліангіїт (МПА). У більшості випадків у пацієнта проявляються ураження нирок у вигляді гломерулонефриту, що стрімко прогресує. Симптоми — кров у сечі, підвищений білок, болючість у ділянці попереку. При ураженні органів шлунково-кишкового тракту не виключено випорожнення з домішкою крові або блювотні маси з кров’ю.
- ЕГПА. У цьому випадку до всіх наведених вище симптомів додається еозинофільний міо- або ендокардит, перикардит, артеріальна гіпертензія. На шкірі виявляються підшкірні вузлики, папули. Згодом з папул утворюються виразки. Відзначаються болі в животі при ураженні органів шлунково-кишкового тракту.
Важливо: причинами летальних випадків при ААВ стають гостра ниркова або серцева недостатність, зупинка кровообігу, сильна внутрішня кровотеча, дихальна недостатність.
< h2>Діагностика захворюванняДля постановки точного діагнозу слід зробити аналіз крові на антинейтрофільні цитоплазматичні антитіла. У 50% випадків у хворого виявляють мієлопероксидазу АНЦА, у 40% випадків — протеїназу 3 АНЦА. І лише у 10% випадків результат є негативним.
Далі для підтвердження або спростування діагнозу потрібно виконати:
- загальні аналізи крові та сечі;
- КТ або МРТ ураженого органу;
- рентгеноконтрастне ангіологічне дослідження;
- біопсію легень або нирок (залежно від підозр на орган-мішень).

Важливо: При ГВ у крові пацієнта виявляють антитіла до протеїнази 3, у той час як при ЕГПА та при МПА у хворого в крові підвищена концентрація антитіл до мієлопероксидази.
Лікування патології
Головною метою лікування системного васкуліту АНЦА є досягнення стійкої ремісії. Тому терапію ділять на три етапи: Індукція ремісії. Тут використовують переважно глюкокортикоїди типу преднізолон і метилпреднізолон. Препарати вводять внутрішньовенно методом крапельниць та внутрішньо у вигляді таблеток. Як правило, покращення настає протягом перших трьох тижнів лікування. Але розслаблятись не варто. Підтримуюча терапія показана кожні чотири тижні.
- Підтримка ремісії. На цьому етапі продовжують введення циклофосфаміду підтримки стійкого результату. Також використовують препарати метотрексат або азатіоприн. На сьогоднішній день вчені вивчають ефективність лефлуноміду та мікофенолату мофетилу. Терапія ескалаційна. Направлена відновлення функцій постраждалого органу. Лікування підбирають залежно від складності стану пацієнта та внутрішнього органу-мішені.
Читати також: Ревматоїдний васкуліт симптоми
Загальні прогнози для пацієнтів з васкулітами АНЦА
Загалом прогноз для пацієнтів з васкулітом АНЦА складно назвати сприятливим. Але з удосконаленням сучасної медицини показники покращуються. Життєвий прогноз для хворих з ААВ залежить від форми розвитку хвороби, своєчасності поставленого діагнозу та адекватності призначеного лікування. Крім того, до уваги варто брати загальний стан організму пацієнта, його вік і наявність додаткових хронічних захворювань. Якщо говорити сухими цифрами, то прогноз для пацієнтів з ААВ має такий вигляд:
- Виживання при гранулематозі Вегенера в перший рік від постановки діагнозу становить майже 85 %.
- У перші п’ять років при ГВ виживання становить близько 65%, при синдромі Черджа-Стросса близько 65-70%, при МПА — 46-54%. Важливо: патологія дуже підступна та провокує летальність у перші 1–5 років від моменту виявлення хвороби.
Основна рекомендація сучасних медиків звучить як «своєчасність та терміновість». Тобто пацієнт, який підозрює у себе розвиток небезпечної недуги, повинен якнайшвидше звернутися до сімейного лікаря та пройти повну діагностику. Своєчасно виявлену хворобу можна перевести у стан стійкої ремісії та цим продовжити життя пацієнту. Про це говорить основне керівництво до дії при підозрі на васкуліт будь-якої етіології. При цьому в медицині не виключені випадки дива, коли сила віри в себе перемагає будь-яку хворобу. Системні васкуліти. Принципи діагностики Основний принцип діагностики СВ — клініко-морфологічний. Рання діагностика СВ необхідна для своєчасного початку терапії, оскільки чим встановлений діагноз, тим ймовірнішим є розвиток незворотних процесів в органах і системах. Основне місце в діагностиці має бути приділено клінічним симптомам хвороби, тобто скаргам і змінам, що виявляються під час огляду та об’єктивного обстеження хворого.
Певне значення мають стать хворого, його вік. Так, на деякі форми СВ хворіють переважно чоловіки (облітеруючим тромбангіїтом Бюргера), іншими (неспецифічним аортоартеріїтом) — молоді дівчата. Поразка скроневих артерій, зазвичай, розвивається в осіб старше 50 років. Геморагічний васкуліт зустрічається переважно у дітей або молодих людей.
Скарги хворих на СВ різноманітні та залежать від локалізації судинного ураження, фази хвороби та ступеня функціональних порушень органів. Особливе значення мають послідовність та час появи симптомів хвороби.
Як правило, СВ мають гострий або підгострий початок з початковими загальними ознаками запального процесу та подальшим розвитком органної патології. Серед перших симптомів СВ можна виділити загальні неспецифічні (або конституційні) та локальні характерні синдроми, які у поєднанні визначають клінічну картину тієї чи іншої нозологічної форми захворювання.
До загальних симптомів відносяться: лихоманка, зниження маси тіла, головний біль, слабкість, швидка стомлюваність тощо. Температура тіла може знижуватися самостійно або при призначенні глюкокортикоїдів (ГК).
Схуднення при деяких варіантах СВ (наприклад, УП) є класичною ознакою, причому значне зниження маси тіла за короткий період часу має не лише діагностичне значення, а й є свідченням активності хвороби.
Кожний синдром є найбільш раннім та різноманітним і має місце у 40—50% випадків. Можуть спостерігатися вузлики, петехії, плями, шкірна пурпура, виразки тощо. буд. У ряді випадків з’являється сітчастий малюнок шкіри на кшталт мармурового — сітчасте ліведо. Причому інтенсивність синюшного забарвлення може варіювати від помірного до вираженого. Цей симптом відбиває ураження судин шкіри. Найчастіше сітчасте ліведо спостерігається при УП, МПА, гранулематозі Вегенера (ГВ), змішаної кріоглобулінемії (СКГ), а також антифосфоліпідному синдромі.
Усі перераховані ураження шкіри можуть трансформуватися на виразково-некротичну форму. При цьому трофічні виразки, що утворюються, як правило, безболісні і мають убоге відокремлюване. Швидкість їх загоєння залежить не так від місцевої терапії, як від ефективності лікування самого СВ. У клінічній практиці може спостерігатися гангрена (як суха, так і волога) пальців кистей та стоп (наприклад, при СКГ, УП), що особливо важко піддається лікуванню.
Болі у м’язах (міалгії) зустрічаються більш ніж у 50% випадків та обумовлені порушенням кровообігу у тих чи інших м’язових групах. Виражений больовий синдром у м’язах може передувати розвитку уражень периферичних нервів, що виражається у порушенні чутливості дистальних відділів пальців рук та стоп, появі почуття оніміння та мерзлякуватості.
Ураження суглобів є частою ознакою СВ і спостерігається більш ніж у половини хворих. Типово ураження великих суглобів нижніх і верхніх кінцівок — колінних, гомілковостопних, плечових. Деформації суглобів немає. Суглобові прояви варіюють від минущого помірного болю (артралгій) до вираженого їх запалення з припуханням і почервонінням шкіри над суглобами.
Ураження нирок — одна з найчастіших і прогностично несприятливих ознак, що зустрічається у 20-80% хворих залежно від форми СВ. Ураження нирок неухильно прогресує, але темп розвитку хронічної ниркової недостатності може бути різним.
Клінічні симптоми ураження нирок при СВ з’являються в розпал захворювання і свідчать уже про виражені в них зміни. Поразка нирок супроводжується екстраренальними симптомами, насамперед артеріальною гіпертензією.
При СВ часто має місце (приблизно у 40% випадків) ураження шлунково-кишкового тракту, яке зумовлене судинними розладами та порушенням кровопостачання органів черевної порожнини. Основні клінічні прояви ураження шлунково-кишкового тракту при СВ включають біль, нудоту, блювання, порушення апетиту, утворення виразок слизової оболонки шлунка, тонкої та товстої кишки, кровотечі. Біль у животі носить постійний розлитий характер, іноді він стає інтенсивним. Тривалість абдомінального больового синдрому становить від кількох годин до кількох тижнів.
Поразка серця зустрічається також досить часто, проте в більшості випадків СВ прояви серцевої патології незначні. Тим не менш, у ряді випадків спостерігаються інфаркти міокарда, формується серцева недостатність.
Можливі зміни з боку дихальної системи у варіанті альвеоліту, плевриту, дифузного інтерстиціального фіброзу, гранульом. При деяких формах СВ ураження легень зустрічається у 100% випадків, причому воно може бути першим симптомом хвороби. Хворих непокоїть кашель, кровохаркання, задишка. В інших випадках легенева патологія виявляється досить рідко і, як правило, на пізніших етапах розвитку захворювання.
Читати також: Васкуліт
Достатньо часто виявляються ознаки ураження як периферичної, так і центральної нервової системи. Найбільш характерними є полінейропатія, мононеврити (особливо часто при УП), що супроводжуються парезами рухових нервів. Виникнення нових головних болів, запаморочень, порушень пам’яті, синкопальних станів, судом, інсультів може свідчити про ураження центральної нервової системи.
Провідним синдромом при ураженні судин великого калібру є ішемія, що поєднується із загальнозапальними реакціями у вигляді лихоманки, загальної слабкості, зниженням маси тіла. Залежно від локалізації запального процесу в артеріальному руслі розвиваються порушення зору, кульгавість (мови, щелепи, верхніх і нижніх кінцівок), головний біль, біль у м’язах.
Некротизуючі васкуліти з ураженням переважно судин середнього та дрібного калібру протікають тяжко. Прогноз залежить від ступеня залучення до патологічного процесу життєво важливих органів (нирок, ЦНС, серця, легенів). Найбільш прогностично несприятливо протікають АНЦА-асоційовані васкуліти через формування недостатності органів та розвитку ускладнень.
При лейкоцитокластичних васкулітах уражаються дрібні судини (капіляри, артеріоли, венули), що клінічно проявляється шкірним синдромом (шкірна пурпура). Прогноз визначається залученням до патологічного процесу внутрішніх органів, головним чином нирок, проте загалом сприятливий.
В диагностике СВ достаточно широко используется биопсия органов и тканей. Гистологические исследования позволяют ответить на ряд вопросов: тип поражения сосудов, характер клеточного инфильтрата, локализация поражения (табл. 8.3). Обычно проводится биопсия тех органов и тканей, в которых обнаруживаются изменения на основании клинического и лабораторно-инструментального методов исследования: кожно-мышечного лоскута, легких, почки, слизистой оболочки верхних дыхательных путей и др.
До середины 80-х гг. единственным иммунологическим маркером группы системных васкулитов являлись IgG антитела к а3 домену коллагена IV типа (базальной мембране клубочков). Однако за последние два десятилетия наиболее хорошо изучены антинейтрофильные цитоплазматические антитела, которые направлены против протеиназы 3 (так называемые с-АНЦА) и миелопероксидазы (р-АНЦА). Следует отметить, что к АНЦА-позитивным васкулитам относят гранулематоз Вегенера, болезнь Чарга—Стросса (БЧС) и микроскопический полиангиит, включая его ограниченные формы, такие как некротизирующий гломерулонефрит с полулуниями. Таким образом, наличие АНЦА характерно для васкулитов, протекающих с поражением только сосудов мелкого калибра.
До настоящего времени АНЦА не включены в критерии диагноза ни для одного СВ. Это связано с тем, что АНЦА не всегда выявляются при указанных СВ. Так, при системном ГВ с высокой активностью болезни АНЦА могут не обнаруживаться. С другой стороны, наличие АНЦА при ограниченных формах ГВ может свидетельствовать о возможности присоединения поражений почек и легких.
Первые исследования по обнаружению АНЦА методом непрямой иммунофлюоресценции (НИФ) были проведены в Австралии в 1982 г., когда группа авторов (Davies D., Moran М. Е., Niall J. F., Ryan G. В.) сообщила о наличии антител, которые реагировали с цитоплазматическими гранулами нейтрофилов, у больных с некротизирующим гломерулонефритом с полулуниями. Однако лишь в 1985 г. совместное немецко-датское исследование подтвердило диагностическую значимость АНЦА у больных ГВ с активным нефритом.
Дальнейшие работы, посвященные обнаружению этих иммунологических маркеров при СВ, показали взаимосвязь титра АНЦА с активностью васкулита. На смену непрямой иммунофлюоресценции пришел иммуноферментный метод (ИФА) определения АНЦА, Однако в последние годы считается, что для отнесения СВ в группу АНЦА-позитивных необходимо обнаружение этих антител двумя методами: НИФ и ИФА. АНЦА представлены главным образом IgG. АНЦА, определяемые с помощью метода НИФ, достаточно часто выявляются при многих воспалительных заболеваниях, таких как ревматоидный артрит, синдром Фелти, системная красная волчанка, язвенный колит, хронический активный гепатит, первичный склерозирующий холангит, инфекционный гепатит, туберкулез, бактериальный эндокардит и некоторые другие.
Прогностическая значимость р-АНЦА и с-АНЦА различна. У больных, положительных по с-АНЦА, чаще поражаются верхние дыхательные пути, орган слуха и нос, в то время как у пациентов с р-АНЦА отмечается поражение периферической нервной системы, легких и почек (по типу быстро прогрессирующего гломерулонефрита). Смертность среди с-АНЦА-положительных больных с МПА несколько выше, чем среди р-АНЦА-положительных.
При рассмотрении частных форм системных васкулитов будут представлены классификационные критерии, выработанные Американским колледжем по ревматологии (American College of Rheumatology) в 1990 г. Следует отметить, что эти критерии не включают полный спектр проявлений данного заболевания, но они дают возможность привлечь внимание врача к наиболее характерным сочетаниям симптомов.
Для диагностики необходимо также пользоваться дефинициями, предложенными в 1994 г. на Международной согласительной конференции (Chapel Hill, США), которые будут даны при описании основных нозологических форм СВ.
Поражение почек при васкулитах, ассоциированных с АНЦА;
К АНЦА-ассоциированным ПСВ, при которых выявляют малоиммунный сегментарный пролиферативный ГН с некрозами и полулуниями, относятся два типа васкулитов: грануломатозный полиангиит, ГПА (ранее – гранулематоз Вегенера) и микроскопический полиангиит (МПА), поражающие мелкие сосуды. ГПА и МПА одинаково часто встрчаются у мужчин и женщин, срений возраст пациентов составляет 50-60 лет. Еще существует локальный почечный васкурит, когда выявляется характерный почечный васкулит с положительными результатами серологического исследования на АНЦА, но без системных проявлений. Некоторые считают его вариантом МПА.
Этиология и патогенез связывают с инфекциями, главным образом, дыхательных путей. Известна более высокая частота обострений GPA у носителей золотистого стафилококка. Имеются сообщения о профилактической роли своевременной антибактериальной терапии в развитии заболеваний. Ключевую роль в патогенезе GPA и МПА отводят АНЦА, однако следует заметить, что низкие титры АНЦА иногда обнаруживаются при других системных заболеваниях соединительной ткани и системных инфекциях. При эозинофильном гранулематозе с полиангиитом EGPA (ранее -синдром Чарджа-Штросса) АНЦА выявляются в 45%. Высокие титры АНЦА определяются у пациентов с васкулитами, вызванными лекарствами (например, антитиреоидными).
АНЦА – это антитела, реагирующие с антигенами нейтрофилов. Различают 2 разновидности АНЦА: цитоплазматические с-АНЦА и перинкулеарные р-АНЦА. С-АНЦА направлены против протеиназы 3 и чаще присутствуют у пациентов ГПА, хотя их не считают специфичными для данного заболевания. Перинуклеарные антитела в 90% направлены против миелопероксидазы, их выявляют чаще при МПА. АНЦА-отрицательными являются УП, болезнь Такаясу и гигантоклеточный артериит.
Читать также: Ревматоидный васкулит симптомы и лечение
Морфология. Характерно выявление фокального и сегментарного некротизирующего ЭКГН. При ИФ исследовании иммуноглобулины или фракции комплемента отсутствуют (малоиммунный ЭКГН). Обнаружение гранулем в почечной и других тканях является характерным признаком GPA
Клиническая картина. Возможно появление кожной сыпи, признаков поражения ЖКТ, ЦНС. Общие симптомы включают лихорадку, потерю в весе, миалгии, артралгии и др. симптомы. Самыми характерными являются признаки поражения верхних дыхательных путей. Могут иметь место язвенно-некротические риниты, синуситы, средний отит. У детей чаще, чем у взрослых, выявляются надгортанный, трахеальный или эндобронхиальный стенозы (Приложение 4). В отличие от GPA, поражение верхних дыхательных путей у пациентов с МПА встречается редко и не приводит к деструкции тканей. Прогноз определяет, наряду с поражением почек, легочный капиллярит. Самым опасным осложнением является легочное кровотечение. Рентгенологически выявляются массивные инфильтраты, признаки геморрагического альвеолита. При ГПА также поражаются легкие, но изменения выяляются чаще только рентгенологически. Грануломатозное поражение глазницы у пациентов с GPA может привести к выраженному экзофтальму. Поражение почек развивается часто (ГПА – 80-90%, МПА – 90-100%). Проявления могут включать от изолированного мочевого синдрома до БПГН. Изолированный мочевой синдром проявляется чаще микрогематурией в сочетании с умеренной протеинурией. АГ выявляется у 50% пациентов с ГПА с поражением почек, реже – при МПА.
Диагноз. Для гранулематозного полиангиита характерно наличие классической триады: поражение верхних дыхательных путей, легких и почек. Обнаружение АНЦА (чаще с-АНЦА) и биопсия почки подтверждают диагноз ГПА. Однако пациенты нередко лечатся у ЛОР-врачей или других специалистов, где упускаются изменения на ранних стадиях. При обращении к нефрологу, как правило, уже имеют место признаки прогрессирующего почечного заболевания. Поэтому очень важно сотрудничество ревматологов с нефрологами. Нередко именно почечное поражение определяет тяжесть заболевания, и нефрологу в данной ситуации принадлежит главная роль в ведении пациента. Диагноз МПА подтверждает поражение почек и легких с выявлением р-АНЦА (у 80%) и малоиммунного фокального сегментарного некротического гн, нередко с полулуниями в клубочках. Общие изменения в крови и моче неспецифичны (повышение СОЭ, СРБ, эритроцитурия и протеинурия). Необходимо проведение скрининга на все ГН и другие заболевания, протекающие с развитием почечно-легочного синдрома, в том числе исследование анти-ГБМ, серологических маркеров СКВ, опухолей у пациентов с АНЦА-ассоциированным ПСВ. Встречаются сочетания АНЦА с анти-ГБМ антителами. У пациентов с МПА, в отличие от УП, маркеры ВГВ отсутствуют.
Лечение. Прогноз зависит от своевременности и адекватности ИСТ. Благодаря прогрессу ИСТ на современном этапе, выживаемость при ГВ и других ПСВ повысилась. Нобходимо придерживаться международно принятых принципов лечения, включающих индукционную, подерживающую терапию и лечение обострений АНЦА-ассоциированных васкулитов (KDIGO 2012).
Индукционная терапия. Для лечения малоиммунного фокального сегментарного некротизирующего ГН рекомендуется ЦФ и ГКС. У пациентов с менее тяжелыми формами заболеваний и наличием противопоказаний к циклофосфамиду, проводится лечение ритуксимабом и ГКС. В особых случаях:
· при быстром нарастании креатинина в крови
· при необходимости диализной терапии
· при легочном кровотечении
рекомендуется дополнительное проведение плазмообмена (ПО). ПО также показан у пациентов с перекрестным синдромом – сочетанием АНЦА-ассоциированного васулита и анти-ГБМ ГН.
У пациентов, зависимых от диализа, в течение 3 месяцев и при наличии внепочечных проявлений ГПА, рекомендуется отменить терапию ЦФ. После достижение полной ремиссии продолжается поддерживающая терапия в течение минимум 18 месяцев. У пациентов на диализе и не имеющим внепочечные проявления заболевания поддерживающая терапия не проводится.
В качестве поддерживающей терапии рекомендуется азатиоприн в дозе 1-2 мг/кг/сут, при непереносимости к нему – ММФ в дозе до 1 г в два приема. У пациентов с поражением верхних дыхательных путей в качестве дополнительного препарата предложено применять триметоприма-сульфаметоксазол. При непереносимости АЗА и ММФ применяют метотрексат (в начале 0.3 мг/кг/нед, максимально 25 мг/нед), но только при СКФ 60 мл/мин.
При обострениях: применяют индукциионную терапию в полном объеме при угрожающих жизни состояниях, в менее тяжелых — ГКС с АЗА или ММФ либо без них, но без применения ЦФ.
Рефрактерные формы заболевания. При АНЦА-ассоциированном ГН, резистентном к индукционной терапии ЦФ и ГКС, рекомендуется добавить ритуксимаб или применять в/в иммуноглобулин, либо провести ПО. Режимы иммуносупрессии зависят от активности органных поражений, но не от титров АНЦА. Трансплантация почки рекомендуется не ранее чем через 12 месяцев после достижения полной ремиссии внепочечных проявлений. Отличием МПА являются более частые показания к провдению повторных курсов ПО и в/в введения иммуноглобулинов из-за характерного для этого заболевания тяжелого легочного васкулита. При БПГН, который может быть основным проявлением васкулита, жизненно важное значение имеет быстрое начало пульс-терапии МП и ЦФ. В настоящее время даже при агрессивной ИСТ 5-летняя выживаемость составляет 65%.
Эозинофильный гранулематоз с полиангиитом или ранее Синдром Чарджа-Штросса проявляется аллергическим ринитом, астмой и эозинофилией. Поражаются преимущественно сосуды мелкого и среднего калибра. Одинаково часто болеют лица как мужского, так и женского пола, в возрасте 30-50 лет. Причина неизвестна. В начале заболевания отмечается лихорадка, потеря в весе, могут быть миалгии, полиартралгии, кожная сыпь, мононевриты и другие симптомы. Изменения в моче и нарушения функции почек умеренные. В крови характерно наличие эозинофилии, которая снижается на фоне терапии ГКС. Возможно повышение уровня IgE. Повышаются СОЭ, СРБ в крови, АНЦА положительны у 45% пациентов. Биопсия тканей свидетельствует о наличии эозинофильного грануломатозного воспаления, иногда может иметь место фокальный сегментарный некротизирующий ГН с эозинофильными инфильтратами и гранулемами в интерстиции.
Лечение. Преднизолон назначается в дозе 1 мг/кг/сут в течение 6-12 мес. При наступлении полной ремиссии ПЗ отменяют и проводится контроль числа эозинофилов в крови, показателей острой фазы воспаления (СОЭ, СРБ). Рецидивы отмечаются у около 25% пациентов при неэффективности терапии ГКС, при этом дополнительно назначается ЦФ.
Джерела:
Васкулит АНЦА: разновидности, симптоматика и лечение
http://medbe.ru/materials/revmaticheskie-zabolevaniya-raznoe/sistemnye-vaskulity-printsipy-diagnostiki/
http://studopedia.su/11_14598_porazhenie-pochek-pri-vaskulitah-assotsiirovannih-s-antsa.html